生活習慣病とは
生活習慣病とは、「健康的と言えない生活習慣」が関係している病気のことです。逆に言えば、生活習慣次第で発病を防ぐことができる病気という言い方もできます。また、発病した後の経過は、生活習慣によって大きく左右されることが少なくありません。もう少し詳しく解説しましょう。
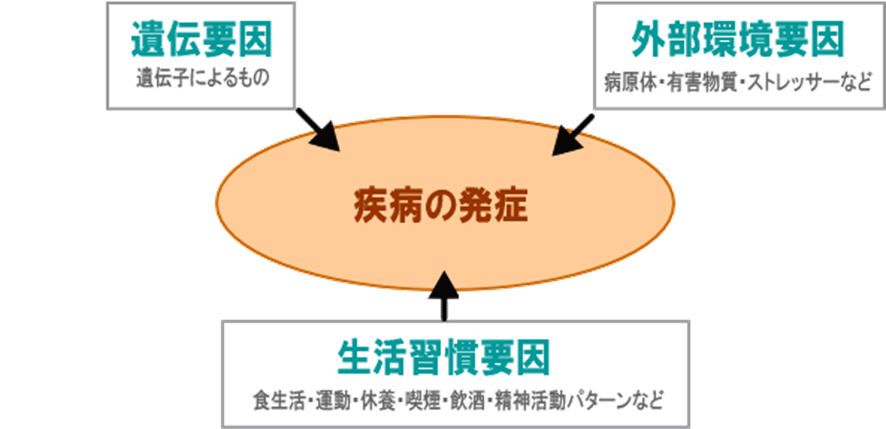
病気の原因としてわかりやすいのは、細菌やウイルスなどの「病原体」や「有害物質」などです。また、なにかの病気になりやすい体質が先祖から引き継がれる、「遺伝的な要素」も、病気の発症や進行に影響します。そして、もう一つ、食習慣、運動習慣、休養のとり方、嗜好(飲酒や喫煙)などの「生活習慣」も、糖尿病、高血圧、さらにはがん、脳卒中、心臓病など多くの疾病の発症や進行に深く関わっていることが明らかになっています。
生活習慣病とは、これら三つの要素のうち、三番目の生活習慣にかかわる要素が強い病気をまとめて言い表した総称です。
 「生活習慣に着目した疾病対策の基本的方向性について」
「生活習慣に着目した疾病対策の基本的方向性について」
かつての「成人病」が「生活習慣病」に変わった背景
「生活習慣病」は、かつて「成人病」と呼ばれていました。しかし、これらの病気は成人でも生活習慣の改善により予防が可能で、成人でなくても発症の可能性があることがわかってきたのです。以前は病気の「二次予防」、つまり、病気の早期発見や早期治療に重点が置かれ、対策が立てられていました。しかし、それに加えて、生活習慣の改善を中心にした「一次予防」、つまり、健康増進や発病予防に重点を置いた対策を推進するために、新たに導入された概念が生活習慣病と言えます。
生活習慣病とNCDs、その実態と対策
現在、これらの生活習慣病の改善と予防が大きな課題となっています。
例えば、生活習慣病の「代表格」である糖尿病患者の数は、わが国では1,000万人と推計されています。さらに予備群を含めると2,000万人ともいわれています。また、高血圧、脂質異常症といった疾患を有する人々も膨大な数に上ると推定されます。中高年の多くの方が何らかの生活習慣病をもっていて、それが将来重大な健康障害になる可能性があります。これらの疾患について、早期発見と早期治療が急がれています。
世界保健機関(WHO)は、病源体の感染によらない、健康的な生活で予防可能な疾患として、生活習慣病をNCDs(Noncommunicable diseases、非感染性疾患)という概念を提唱しています。生活習慣病を含む慢性疾患の発症や悪化は、個人の意識と行動だけでなく、個人を取り巻く社会環境による影響が大きいため、地域や職場などの環境要因や経済的要因といった幅広い視点から、包括的に施策を展開し、健康リスクを社会として低減していくべきこととし、近年ではメンタルヘルスも含めたNCDsが国際的な潮流となっています。
生活習慣病に該当する病気
生活習慣病に該当する主な病気として、例えば、高血圧、脂質異常症、2型糖尿病、慢性腎臓病(CKD)、高尿酸血症/痛風、肥満症/メタボリックシンドローム、脂肪肝/非アルコール性脂肪性肝疾患(NAFLD)/非アルコール性肝炎(NASH)、アルコール性肝炎、慢性閉塞性肺疾患(COPD、肺気腫や慢性気管支炎)、肺がん、大腸がん、歯周病、などが挙げられます。
また上記以外に、生活習慣の以外の要因(例えば加齢)の影響が強い傾向はあるものの、動脈硬化、骨粗鬆症、ロコモティブシンドローム、サルコペニア、フレイル、睡眠障害などもやはり生活習慣病という側面がある病気です。
ただし、いずれの病気も、生活習慣とはかかわりない病気は除外します。例えば、家族性高コレステロール血症や免疫の影響によって発病する慢性糸球体腎炎などは、生活習慣病とは言えません。
生活習慣病の共通点
生活習慣病の多くは、発病してもかなり進行するまで自覚症状がほとんど現れないという共通点があります。そのため健康診断などで生活習慣病のリスクを指摘されたり、さらには検査結果が病気の診断基準に達するほどの異常値であっても、それを自覚しにくいものです。 よって予防や治療というアクションを起こせない、または起こさない人が少なくありません。
生活習慣病の予後(経過)
自覚症状が現れないとは言っても、「健康的と言えない生活習慣」の影響は確実に身体の負担として蓄積されていきます。そして、やがて心筋梗塞や狭心症、脳梗塞、脳出血などの、より深刻な病気を引き起こします。
結果として、QOL(quality of life.生活の質)が低下し、健康寿命(介助や介護を受けずに生活できる期間)が短くなってしまったり、寿命も短くなってしまうという結果を招いてしまいます。
一方で、生活習慣病は、国民医療費(一般診療医療費)の約3割、死亡者数の約5割を占めており、また、要支援者及び要介護者における介護が必要となった主な原因についても、脳血管疾患をはじめとした生活習慣病が3割を占めるとともに、認知症や、高齢による衰弱、関節疾患、骨折・転倒で5割を占めるなど社会的にも大きな課題となっています。
 注)「健康日本21(第2次)の推進に関する参考資料をもとに統計数値を更新」
注)「健康日本21(第2次)の推進に関する参考資料をもとに統計数値を更新」本図は、あくまで生活習慣病に関わる医療費、死因の傾向として表示しています。悪性新生物(がん)のすべてが生活習慣病ではなく、心疾患のなかでも心臓弁膜症や不整脈などの生活習慣病と無関係の病気なども含みます。死因別には、直接死因に影響を及ぼした生活習慣病があっても死因としては記入されない場合が多くなります。糖尿病の患者の死因の第1位は悪性新生物、第2位は感染症、第3位は血管疾患(脳・心血管疾患)となっています*。
*「アンケート調査による日本人糖尿病の死因」糖尿病, 2024.67(2)106-128
年齢や健康状態によって優先すべき対策が異なる
生活習慣病の多くは、肥満・メタボリックシンドロームを基盤として発症・進行する生活習慣病が少なくありません。その場合、減量することが治療の第一歩です。
しかしその一方で、食事の量やバランスがよくないための栄養不足、運動不足、加齢、人とのつながりが少ない、といった影響で起きてくるサルコペニア、あるいはフレイルといった状態では、むしろ体重を増やした方がよいこともあります。
一般的には、体重管理の目的は、高齢になるに従いこれまでの減量から、徐々に体重を落とさないことに重点が置かれるようになっていきます。
「健康的と言えない生活習慣」とは?
それでは生活習慣病を引き起こす「健康的と言えない生活習慣」とはどんなことでしょう? どのような生活習慣に気を付ければ、健康寿命と寿命を延ばすことができるのでしょうか?
「生活習慣病とその予防」では、「喫煙」「食生活」「飲酒」「身体活動・運動不足」「疲労(休養不足)」「孤立・孤独」について詳しく解説します。正しい生活を習慣づけていくことが、生活習慣病の予防には不可欠です。そのためにぜひ実行してほしい健康習慣が、「一無(いちむ)、二少(にしょう)、三多(さんた)」です。
21世紀における国民健康づくり運動「健康日本21」
健康日本21は、疾病による死亡、罹患、生活習慣上の危険因子などの健康に関わる具体的な目標を設定し、自己選択に基づいた生活習慣の改善および健康づくりに必要な環境整備を進めることで、国民一人ひとりが稔り豊かで満足できる人生を全うできる持続可能な社会の実現を図ることを目的に、2000年3月より「第一次」の運用が始まり、2013年から「第二次」が開始され、2024年4月より第三次(2024年度~2035年度)が開始されています。
健康日本21(第三次)では、第二次までの成果を踏まえ、「全ての国民が健やかで心豊かに生活できる持続可能な社会の実現」をビジョンとして掲げ、「誰1人取り残さない健康づくり(Inclusion)」と「より実効性をもつ取組の推進(Implementation)」に重点を置き、国民の健康づくりを社会全体で、総合的・計画的に推進するものとしており、下記の4項目を基本的な方向性として挙げられています。- 健康寿命の延伸と健康格差の縮小
- 個人の行動と健康状態の改善
- 社会環境の質の向上
- ライフコースアプローチを踏まえた健康づくり
さらに詳しく
- 一無、二少、三多とは?
- 生活習慣病(e-ヘルスネット、厚生労働省)
- 厚生労働省 健康寿命をのばそう!スマート・ライフ・プロジェクト
- 厚生労働省 健康日本21(第二次)最終評価報告書 概要
- 健康日本21~第二次最終報告書と年次推移を図解Part1~
- 健康日本21~第二次最終報告書と年次推移を図解Part2~
- 厚生労働省「令和3年(2021)度国民医療費の概況」
- 厚生労働省「令和4年(2022)度人口動態統計 (確定数)の概況」
- 厚生労働省「令和5年(2023)度国民生活基礎調査の概況」
2019年11月 公開
2024年10月 更新






